Одной из главных проблем современного мира считается бесплодие и отсутствие способности забеременеть естественным путем. Учеными разрабатываются методы оплодотворения яйцеклетки вне полости матки и проведение удачных процедур ЭКО или экстракорпорального оплодотворения.
В ряде случаев может произойти самостоятельное наступление беременности после процедуры ЭКО. При этом самостоятельная беременность может наступить как на фоне удачного родоразрешения, так и после неудачной попытки ЭКО.
Ведение и родоразрешение женщин, у которых получилось забеременеть естественным путем после экстракорпорального оплодотворения, производится по протоколам с учетом групп риска по невынашиванию беременности.
Забеременеть и родить ребенка может любая пара, считающаяся бесплодной, но сохранившая детородные органы и прошедшая курс терапии.
Национальный исследовательский институт Франции проводил ряд исследований, которые доказали, что возможность наступления самостоятельной беременности после ЭКО составляют 20 25%.
В основе исследований были взяты 2000 пар, которые прошли курс лечения от бесплодия и процедуру искусственного оплодотворения. По результатам исследований более 50% женщин смогли забеременеть и родить ребенка после ЭКО.
Далее, проводились исследования среди пар, которые смогли забеременеть естественным путем с благополучным завершением ЭКО и среди тех, у кого забеременеть путем ЭКО не получилось.
Среди женщин, которые смогли забеременеть после ЭКО, процент самостоятельного зачатия составил 20%, в то время как у пар без детей этот процент превысил 25%.
Если у женщины и мужчины органы репродукции сохранены, а главной причиной бесплодия явились гормональные сбои или низкое качество сперматозоидов, наступление самостоятельной беременности возможно при условии лечения гинекологических или сопутствующих патологий.
Процент успешного самостоятельного зачатия возрастает после неудачной попытки ЭКО из-за стимуляции яичников перед процедурой и повышенной их активностью.
Среди наиболее вероятных причин самостоятельного наступления беременности выделяют следующие.
- Подготовка к проведению ЭКО подразумевает под собой активную гормональную стимуляцию женского организма. Во время короткого или длинного протокола ЭКО происходит гормональный всплеск подобно овуляции во время менструального цикла, что позволяет женщине забеременеть.
- Женский организм после подготовки ЭКО даже при его неудачном завершении подготовлен к наступлению гестации. Готовность отмечается в полости матки и других органах.
- Женщина и мужчина проходят полное комплексное обследование перед проведением ЭКО. При выявлении патологии производится их коррекция и профилактика обострений хронических заболеваний. Проводится терапия как гинекологических, так и экстрагенитальных заболеваний обоих половых партнеров.
- Изменение образа жизни партнеров. При подготовке к ЭКО производится коррекция питания и физической нагрузки партнеров.
- Психологический фактор. Подготовка к ЭКО позволяет женщине настроиться на беременность, что положительно влияет на ее организм.
Забеременеть самостоятельно женщина может в первый год после проведения ЭКО. Далее, шансы на зачатие при наличии патологий без лечения снижаются.
Первые 3 месяца после искусственного оплодотворения рекомендовано воздержаться от самостоятельного зачатия, что связано с необходимостью отдыха женского организма.
В ряде случаев забеременеть естественным путем после проведения ЭКО невозможно. Среди причин невозможности забеременеть выделяют факторы, не поддающиеся консервативной или оперативной коррекции:
- отсутствие маточных труб,
- отсутствие яичников с обеих сторон,
- полная непроходимость придатков матки,
- инфантилизм репродуктивных органов,
- азооспермия или отсутствие сперматозоидов у мужчины.
Беременность может наступить самостоятельно не только после неудачной попытки искусственного оплодотворения, но и после наличия родов после ЭКО в анамнезе.
Вероятность забеременеть самостоятельно колеблется от 20 до 25%.
Определение наступления самостоятельной беременности после ЭКО в анамнезе протекает как у женщин без него.
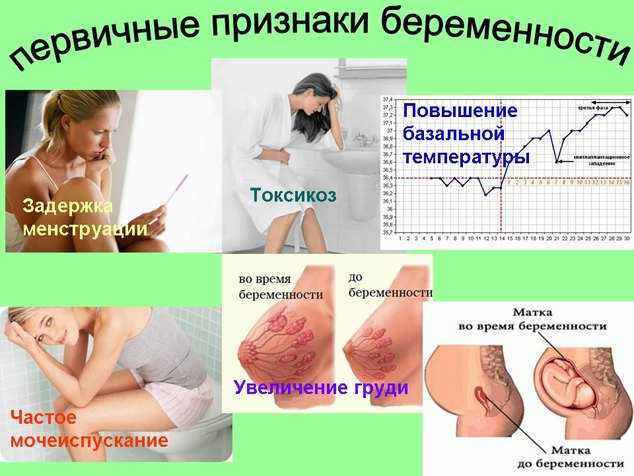
Первое, что рекомендовано женщине, имеющей задержку менструации провести тест на беременность.
В основе теста на беременность находится определение концентрации гормона ХГЧ. Если он превышает указанную в тесте концентрацию, то тест становится положительным.
В норме уровень ХГЧ находится в пределах 0 5 Mme/ml.
Концентрация гормона в моче увеличивается с ростом плода. Первый достоверный результат можно определить с 1-ого дня от момента задержки. Чем более высокая концентрация ХГЧ, тем более достоверен тест.
Тест на беременность отличается чувствительностью:
- 10 Mme/ml,
- 20 Mme/ml,
- 25 Mme/ml.
Выделяют 4 основных типа тестов на беременность.
- Ультрачувствительные. Позволяют определить наличие гестации на 7 19-ый дни от зачатия.
- Струйные. Отпадает необходимость в сборе мочи.
- Кассетные. Мочу капают в специальное окно.
- Цифровые. По концентрации гормона ХГЧ позволяют определить предполагаемый срок гестации.
Наиболее достоверным результатом считается определение концентрации ХГЧ в крови.
Наступление самостоятельной беременности после ЭКО сопряжено с рядом рисков, связанных с основной причиной бесплодия. Протекающая на фоне патологий гестация относится к осложненной и требует к себе повышенного внимания акушер-гинеколога.
Возможные риски протекания беременности зависят от триместра гестации.
В первом триместре чаще всего регистрируют:
- угрожающий самопроизвольный выкидыш. Возникает из-за нарушенного гормонального фона с недостаточностью желтого тела или наличии сопутствующего заболевания, в том числе АПФ,
- предлежание плаценты,
- отслойка хориона,
- токсикоз первой половины беременности вплоть до тяжелой степени.
Во втором триместре характерно:
- угрожающий самопроизвольный выкидыш,
- ИЦН или истмико-цервикальная недостаточность. Корректируется акушерским разгружающим пессарием или наложением швов на шейку матки,
- кровотечения.
В третьем триместре:
- угрожающие преждевременные роды,
- преждевременная отслойка нормально расположенной плаценты, или ПОНРП,
- кровотечения.
В родах могут наблюдать:
- первичную слабость родовой деятельности,
- вторичную слабость родовой деятельности,
- задержку частей последа в полости матки.
Послеродовый период описывается:
- послеродовое кровотечение,
- сепсис.
Сохранение беременности на начальных этапах является одним из ответственных мероприятий. Угрожающий самопроизвольный выкидыш можно предотвратить при своевременном обращении за медицинской помощью.
Сохранение и пролонгирование гестации рекомендовано осуществлять в условиях стационара под контролем специалистов, что позволяет избежать ряда осложнений и провести необходимые исследования.
Назначение терапии производится индивидуально для каждой пациентки и зависит от состояния женщины и жалоб, предъявляемых ею.
- Боли внизу живота. Характер болей может быть менструальноподобным, тянущим, ноющим. Интенсивность варьирует от незначительных до нестерпимых.
- Кровянистые выделения из половых путей. Пролонгирование беременности производится при наличии мажущих выделений, не угрожающих жизни пациентки. При профузных кровотечениях, которые угрожают жизни и не купируются медикаментозно, производится выскабливание полости матки с удалением плодного яйца.
В зависимости от симптомов, сопутствующей патологии и состояния пациентки назначается терапия.
- Спазмолитики. Применяются для снижения или устранения сокращения матки. Могут использоваться внутримышечные или внутривенные инъекции, таблетированные препараты, ректальные суппозитории (Папаверин, Магнезия, Магне В6).
- Кровоостанавливающие средства. Используются в виде инъекций или таблеток (Транексам, Дицинон).
- Седативные препараты. Необходимы для снижения эмоционального напряжения.
Патогенетическая терапия назначается в зависимости от причины угрозы выкидыша.
Среди препаратов для патогенетического лечения применяются:
- натуральные гестагены и их аналоги: Прогестерон, Дюфастон, Утрожестан, Сустен,
- средства, снижающие маточный тонус (Гинипрал),
- антикоагулянты: Гепарин, Фраксипарин, Клексан,
- антибиотики.
Лечение для сохранения гестации назначается лечащим врачом. Самостоятельное лечение недопустимо и может приводить к прерыванию беременности.
Гормональная терапия по показаниям назначается на срок до 12 36 недель гестации.