Тянущие, колющие или острые боли в животе при беременности доставляют дискомфорт и вызывают беспокойство у будущих мам. Беременные женщины переживают не только за своё здоровье, но и за безопасность малыша. Для устранения проблемы необходимо провести диагностику — определить локацию и характер боли.
Органы брюшной полости правой подрёберной, боковой и подвздошной областей
Туловище человека условно делится на две части: грудная клетка и живот. Живот — на девять частей. 
Органы живота справа:
-
в подрёберной области:
- правая доля печени и частично её левая доля,
- жёлчный пузырь с выводными протоками для жёлчи,
- верхняя часть правой почки с надпочечником,
- в боковой области:
- восходящая ободочная кишка,
- нижняя половина правой почки,
- в подвздошной области:
- подвздошная и слепая кишка с аппендиксом,
- правый яичник и маточная труба,
- ближе к середине живота сверху вниз:
- переход желудка в двенадцатиперстную кишку,
- двенадцатипёрстная кишка,
- поджелудочная железа,
- тонкий кишечник,
- мочевой пузырь.
Этиология боли в правой части живота
Во время беременности внутренние органы работают в усиленном режиме и обеспечивают всем необходимым растущий внутри женщины плод. Но из-за повышенных нагрузок в их работе случаются сбои, о чём организм немедленно сигнализирует болью.
Видео: причины боли живота при беременности
Причины боли в области живота могут не представлять опасности для здоровья и лежать в пределах нормы при беременности. Но для полной уверенности рекомендуют проконсультироваться с врачом.
Давление матки на органы брюшной полости, активные шевеления плода на поздних сроках
Третий триместр беременности отличается ускоренным ростом размеров и веса ребёнка, а значит, и увеличенной маткой. 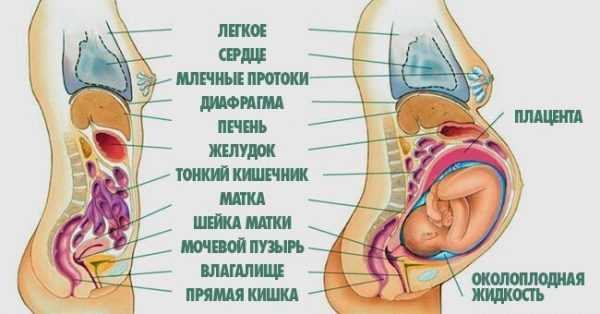
Плод уже активный, его хаотичные и сильные движения приводят к передавливанию внутренних органов и нервных окончаний. К чему это приводит:
- К защемлению мочеточников. Передавливание небольших каналов, ведущих мочу из почки в мочевой пузырь, провоцирует проблемы с мочеотделением.
- К появлению изжоги. Нарушается переваривание и функциональная скорость движения пищи по пищеварительному тракту, а из-за гормонального размягчения мышц сфинктера (мышцы на границе пищевода и желудка) происходит заброс жёлчи обратно из желудка в пищевод.
Желчь, её кислоты и соли повреждают внутреннюю оболочку органа
- К кратковременным болям, вызванным растяжением связок матки. В этом случае угрозы здоровью нет и необходимость в специальном лечении отпадает.
Физиологически правая связка матки короче левой и поэтому болит от перенапряжения чаще, особенно если эмбрион прикрепился с правой стороны
Тонус матки
Согласно статистике, повышенный тонус матки диагностируется у 60% беременных женщин. Это явление физиологическое — в начале беременности матка реагирует повышенным тонусом на прикрепление к ней плодного яйца и на любые нервные переживания будущей матери, а в последнем триместре — это тренировка мышц для успешного родоразрешения. Симптомы тонуса матки видны даже при визуальном осмотре: живот становится твёрдым и плотным, матка слегка приподнимается, встаёт «колом». Иногда тонус матки протекает бессимптомно, или женщина может их не ощущать. Врачи выделяют 2 степени тонуса:
- 1 степень сопровождается небольшими тянущими болями в пояснице, тяжестью в области крестца, спины, ломотой в них,
- 2 степень отличается болями, спускающимися к низу живота, как при менструации, может наблюдаться чувство распирания в наружных половых органах. Беременная женщина часто посещает туалет из-за постоянных позывов.
Трудности с опорожнением кишечника
Запор — нарушение процесса дефекации, характеризующееся отсутствием стула свыше 48 часов или недостаточным опорожнением кишечника. Делится на два вида:
- плотный, сухой кал, по форме напоминающий небольшие шарики, бобы или шнур с частотой раз в 2–3 дня и реже. Процесс дефекации болезненный и продолжительный,
- запорный понос с примесью слизи, образованной по причине раздражения стенок кишечника застойными каловыми массами.
Как определить, есть ли у вас запор? Его признаки:
- спазм кишечника. Сопровождается болями и тяжестью в животе, облегчающимися после опорожнения кишечника, выхода кишечных газов,
- ощущение распирания, переполненности кишечника даже после акта дефекации из-за скопления газов,
- боль в крестце при потугах,
- отсутствие аппетита, дурной запах изо рта, отрыжка воздухом,
- плохое настроение, усталость, нарушение сна.
Видео: перинатальный психолог, эксперт по подготовке к родам Наталья Геновна Маралёва об упражнении для стимуляции кишечника у беременной
Запоры вызывают развитие дисбиоза кишечника, хронического колита, способствуют отравлению организма, появлению на раздражённой слизистой кишечника трещин, воспалению геморроидальных вен и даже грыжи. К тому же невинные запоры могут из-за увеличенного давления на мышцы брюшной стенки и спровоцированного тонуса матки быть причиной преждевременных родов.
Внематочная беременность
Едва разглядев на тесте слабую вторую полоску, женщина радуется наступлению долгожданной беременности. Но мы и не подозреваем, что тошнота, слабость, головокружение и спазматические боли внизу живота могут быть также признаками внематочной беременности.
Внематочной называется беременность, отличающаяся прикреплением и развитием плодного яйца вне матки — в брюшной полости, яичнике, маточной трубе. Оплодотворённая яйцеклетка, увеличиваясь в размерах к 5–6 неделе беременности, приводит к разрыву приютившего её органа.
Признаки внематочной беременности:
- коричнево-кровянистые, «мажущие» выделения из влагалища,
- пониженное значение артериального давления при учащённом пульсе, туманность сознания, слабость,
- бледность кожных покровов,
- тянущие боли внизу живота, уходящие в задний проход, ноги или поясницу,
- набухание молочных желёз,
- тошнота, рвота, отсутствие аппетита.
Трубная беременность, диагностируемая в 97,7% случаев, характеризуется расположением плодного яйца в маточной трубе
Киста яичника
Киста яичника — опухоль доброкачественного характера.
Бо́льшая часть кист «растёт» бессимптомно, но при значительном увеличении размеров киста проявит себя такими симптомами:
- регулярные ноющие боли (в основном из-за развития осложнений: перекрута ножки кисты, разрыва оболочки, кровотечения или нагноения), отдающие в задний проход,
- асимметрия живота со стороны увеличенного новообразования,
- запоры и частые безрезультатные позывы к дефекации, боль при мочеиспускании,
- варикозное расширение вен на ногах,
- повышенная температура тела с одновременной рвотой.
Киста́ яи́чника — это образование в виде пузыря с жидкостью или полужидким содержимым, возникающее в структуре яичника и увеличивающее его объем в несколько раз
Почечная колика
Почечная колика — острый болевой приступ, вызванный нарушенным прохождением мочи по мочеиспускательному каналу, увеличенным давлением в почечной лоханке и недостаточным кровоснабжением почки. Для адекватного лечения важно правильно диагностировать заболевание. По признакам оно схоже с воспалением аппендикса, поджелудочной железы при панкреатите, жёлчного пузыря при холецистите, а также внематочной беременностью. Почечная колика проявит себя:
- внезапной сильной болью, возникающей и быстро угасающей в пояснице, спускающейся в область паха вниз к промежности. Боль не стихает при смене положения тела, продолжается от 3 до 18 часов и особенно беспокоит ночью,
- частыми мочеиспусканиями небольшого объёма с кровью,
- кишечными расстройствами, сухостью во рту,
- бледностью кожи, ознобом с холодным потом, повышенным давлением.
Кишечная непроходимость
Ранние симптомы заворота кишок — упорные запоры — часто остаются без внимания, так как беременные склонны терпеть боль при дефекации. Кишечная непроходимость — это ухудшение проталкивания каловых масс или полная закупорка кишечника твёрдыми каловыми массами.
При непроходимости кишечника отмечается острая, схваткообразная боль, которая перемещается в правую сторону или в низ живота. В течение следующих двух часов добавляются и другие признаки:
- при полном отсутствии аппетита частые позывы к рвоте (из-за чрезмерной наполненности двенадцатиперстной кишки),
- ложные позывы к мочеиспусканию и болезненные ощущения из-за частых кишечных сокращений, редко диарея или жидкий стул с кровью,
- пульс учащается, а давление снижается,
- кожные покровы бледные, часто выступает «холодный» пот,
- температура при кишечной непроходимости нормальная,
- язык покрывается белым налётом.
При беременности выделяют три периода, которые считаются критическими в смысле шансов развития непроходимости кишечника:
- подъём дна матки к концу первого триместра,
- опускание головки плода в конце беременности,
- резкое сокращение матки после родов.
Часто в конце беременности схваткообразные боли при кишечной непроходимости путают с предродовыми схватками. При этих болях рекомендуют обращаться к врачу, который при осмотре на гинекологическом кресле выявит, в родах женщина или нет. При запущенности заболевания наступает перитонит (воспаление брюшины).
Протрузии в поясничном отделе позвоночника
Протрузия межпозвоночного диска — это первый этап развития межпозвоночной грыжи в результате выпячивая диска за границы позвоночного столба. У беременных развивается по причине ограничения подвижности или сколиоза. Растущая матка с каждой неделей все больше давит на позвоночник, что приводит к усилению болей в поясничной области
В III триместре беременности в организме будущей мамы начинается гормональная перестройка с повышенной выработкой гормона релаксина, расслабляющего мышцы позвоночного столба и таза, что ускоряет выпячивание диска и приводит к грыже. А гормон прогестерон помогает ему в этом, толкая кровь к сосудам позвоночника и усиливая отёк тканей и нервных окончаний. Если не контролировать состояние больного диска, то уже в родах при потугах возможно его ущемление.
Беременную женщину должны подтолкнуть к консультации невролога на предмет исследования возможных грыж и протрузий следующие признаки:
- скованность движений в области поясничного отдела позвоночника, болевые ощущения усиливаются при движении, кашле,
- при движении боль иррадиирует в правый бок спины или спускается ниже копчика,
- в зоне болевых ощущений появляется покалывание, одеревенение мышц вплоть до хромоты.
На позвоночник женщины во время ожидания малыша приходится колоссальная нагрузка, из-за чего возникают грыжи или протрузии межпозвоночных дисков, защемление нервов
Сама протрузия не осложняет течение беременности и не является показанием к проведению оперативного родоразрешения при должном контроле за состоянием позвоночника.
Аппендицит
При болях в правом боку внизу первое, что придёт на ум врачу, – это воспаление червеобразного отростка слепой кишки (аппендикса).
Необязательно аппендицит заявит о себе сразу острой болью, отдающей в разные участки живота или спины. Вначале это слабая тупая боль в правой верхней части живота, при нетипичном расположении — в левой. Затем боль нарастает и перемещается к очагу воспаления (правее пупка на 10–15 сантиметров). Локализовать место её возникновения можно одним пальцем.
Воспаление этого отростка заявит о себе следующими симптомами:
- внезапный «прострел» различного характера (тянущий, режущий, ноющий или колющий), усиливающийся при повороте с одного бока на другой и кашле. Особенно сильно боль проявляет себя при положении «лёжа на правом боку»,
- субфебрильная температура,
- продолжительная тошнота, иногда рвота, понос,
- задержка дефекации. Больная ощущает позыв к дефекации, но посещение туалета не приносит облегчения,
- нормальный цвет кала с незначительной примесью слизи (ввиду интоксикации),
- налёт на языке желтоватого оттенка (в острой форме — сухой),
- общее возбуждённое состояние.
Растущая матка сдавливает червеобразный отросток, его кровоснабжение нарушается, что и приводит к воспалению — аппендициту
При аппендиците возможен синдром «острого живота», при котором незамедлительно вызывают скорую помощь и морально готовятся к операции. При развитии осложнений промедление может стоить беременной жизни: уже через пару суток аппендицит переходит в гангренозную стадию, а та оканчивается прорывом, что провоцирует перитонит.
Венерические заболевания
Гонорея, генитальный герпес, ВИЧ или СПИД, хламидиоз и трихомониаз также становятся причинами боли внизу живота или правого бока. Стоит обратиться к врачу и сдать анализы на инфекции, чтобы уменьшить риск заражения ребёнка в утробе матери или избежать выкидыша, преждевременного разрыва околоплодных оболочек и несвоевременных родов. Врач пропишет антибиотики, разрешённые к приёму беременным женщинам, и подберёт нужное лечение, чтобы не допустить рецидива.
Боль в верхнем сегменте правого бока
Что может заболеть в верхнем сегменте живота
Боли в верхнем правом сегменте живота могут быть вызваны заболеваниями:
- печени (жирный гепатоз, гепатит),
- жёлчного пузыря (сильный приступ боли при воспалении, наличии камней, изгибе желчевыводящих путей, переизбытке жёлчи, плохой работе выпускающего жёлчь сфинктера, редкие боли при нарушении диеты),
- верхней правой части диафрагмы (грыжа),
- правой части кишечника с двенадцатиперстной кишкой (язва),
- верхней части правой почки с надпочечником.Изжога может быть вызвана печеночными или почечными коликами
Заболевания диафрагмы
Наиболее часто диагностируются диафрагмальные грыжи. Потеснившая диафрагму матка, частый кашель или даже запоры способствуют развитию заболевания, которое подтверждается при исследовании пищевода с помощью гибкого эндоскопа — эзофагогастроскопии. Его симптомы:
- боли в верхней подрёберной части, усиливающиеся в горизонтальном положении и при резком сгибании туловища,
- кишечные расстройства в виде позывов к рвоте и жжении в области пищевода, газообразование, частое срыгивание,
- увеличенное слюноотделение,
- анемия.
Диафрагма — это куполообразная структура, состоящая из мышц и соединительной ткани, которая отделяет грудную полость от брюшной полости
Если грыжа скользящая, то вреда для ребёнка она не представляет и лечится диетой и щадящими медпрепаратами, а при ущемлении грыжи требуется срочная операция по её устранению.
Заболевания поджелудочной железы
Поджелудочная железа (или панкреас) — орган пищеварительной системы, продуцирующий сок с ферментами для переваривания пищи и гормоны для обмена веществ, в том числе и инсулин.
Панкреатит
При резких приступах боли, которая мгновенно возникает и скатывается за спину, рекомендуют обратить внимание на поджелудочную железу. Воспаление этого органа проявляет себя так:
- приступ невыносимо болезненный, с частыми позывами к рвоте, обильным потоотделением,
- боль начинается в верхнем квадранте живота, но потом как бы беря в кольцо, опоясывает. Усиливается при принятии горизонтального положения, а стихает, если сесть и чуть наклониться вперёд,
- живот раздут от скопившихся газов,
- отделение кала частое, причём он не сформирован и содержит в себе частицы непереваренной пищи,
- на фоне раздражённого кишечника дисбактериоз с сопутствующими ему кожными высыпаниями, кандидозом.
Заболевания жёлчного пузыря
Наиболее часто у беременных встречается дискинезия жёлчного пузыря и протоков и холелитиаз.
Дискинезия жёлчного пузыря и желчевыводящих протоков
Дискинезия желчевыводящих путей — заболевание, связанное с застоем жёлчи из-за передавливания увеличенной маткой жёлчных протоков. Проявляется:
- болями в правом подреберье,
- расстройствами пищевода (многократная отрыжка, сухость и горечь в горле, жжение в груди, чувство переполненности),
- снижением аппетита,
- повышенной нервозностью.
При отсутствии должного лечения приведёт к воспалению жёлчного пузыря (холецистит) и камнеобразованию (холелитиаз).
Жёлчнокаменная болезнь (холелитиаз)
Жёлчнокаменная болезнь — нарушение функционального движения жёлчи и холестеринового или билирубинового обменов с образованием камней (конкрементов) в жёлчных протоках и жёлчном пузыре. Боль провоцируется неправильным питанием, нервным истощением или продолжительной работой с согнутой спиной. Характерные признаки:
- одиночные, пульсирующие болевые ощущения достигают своего пика в течение первого часа из-за жёлчных или печёночных колик. Едва переносимый приступ боли длится около шести часов, затем постепенно угасает до состояния ноющей боли, которая может продолжаться ещё долгое время,
- боль следует по пути от живота к спине или вниз по руке от правого плеча,
- в острой стадии рвота и лихорадка.
Заболевания печени
Если боль постоянная и не утихающая, то это может быть связано с заболеваниями печени или кишечника.
Гепатит
Боль в правом квадранте живота при воспалении печени — гепатите А, В, С, иногда проявляется только к экватору беременности, когда организм женщины ослаблен и подвержен заражению через воду или продукты при вирусном гепатите А. Его легко диагностировать:
- моча окрашивается в коричневый цвет, кожа — в рыжий или жёлтый (желтуха),
- появляются признаки вирусной инфекции: озноб, слабость, отсутствие аппетита.
Жировая дистрофия печени
Чаще развивается к концу второго триместра беременности и проявляется:
- зудом кожных покровов, иногда желтухой,
- частой тошнотой,
- отсутствием аппетита,
- сонливостью,
- резкой сменой настроения,
- судорогами вплоть до потери сознания.
В этом случае речь идёт о действительной угрозе здоровью будущего ребёнка и его мамы, поэтому женщине требуется срочная реанимационная помощь.
Печёночные колики
Печень смещается относительно своего обычного положения вбок и вверх и не справляется с оттоком жёлчи. Иногда такие непродолжительные приступы боли вызывает ребёнок, ударяя в печень будущей маме. Возникают такие боли чаще всего после нарушения диеты у женщин с ослабленным жёлчным пузырём. В отличие от болевых приступов аппендицита, при которых боль отдаёт больше в пах, болит печень в области правого подреберья, при этом не даёт сделать глубокий вдох. При субфебрильных значениях температуры тела с внезапно присоединившимися кишечными расстройствами следует обратиться за помощью к доктору.
Заболевания почек
При воспалительном процессе в правой почке боль будет скапливаться сверху живота, отдавая под рёбра. Часто она может «убегать» в промежность волнообразными приступами.
Видео: нефролог, врач высшей категории о заболеваниях почек при беременности
Опасность нефрита (воспаления почек) заключается в его способности приводить к почечной недостаточности, требующей всестороннего лечения.
Нефрит правой почки
Если правая почка инфицируется, в ней образуется гной или камни, которые при выходе из почки спускаются в мочеточник и провоцируют многократные волнообразные приступы боли, метящие в пах.
При остром нефрите у женщины появляются следующие симптомы:
- познабливание и потливость, сухость слизистых при стихающей жажде,
- температура тела достигает 40 градусов, увеличенное артериальное давление, иногда головокружение,
- резь при частых мочеиспусканиях,
- одутловатость лица из-за скопления жидкости в организме, с которой не справляются почки,
- рвота даже при отсутствии приёмов пищи,
- усиление боли в пояснице при поколачивании в области проекции почек,
- хлопья и сели в моче.
Лечение болей в правом боку: медикаменты, хирургическое вмешательство, народные средства
При обилии способов временного обезболивания не стоит забывать, что любая проблема требует незамедлительного решения. Лечение медикаментами рекомендуют применять только после консультации с доктором.
Таблица: лечение женщины в зависимости от причины боли
| Причина боли | Лечение |
| Давление матки на органы, активные шевеления плода на поздних сроках |
|
| Тонус матки |
|
| Трудности с опорожнением кишечника |
|
| Эктопическая (внематочная) беременность |
|
| Киста яичника |
|
| Почечная колика |
|
| Кишечная непроходимость (заворот кишок) |
|
| Протрузии в поясничном отделе позвоночника |
|
| Аппендицит |
Даже при незначительных болях в области живота запоминайте свои ощущения и при малейших сомнениях консультируйтесь с врачом, наблюдающим беременность. Потому что бывают ситуации, когда вынашивание ребёнка возможно только в условиях стационара. Не пускайте болезнь на самотёк, ведь со временем она только усугубится.

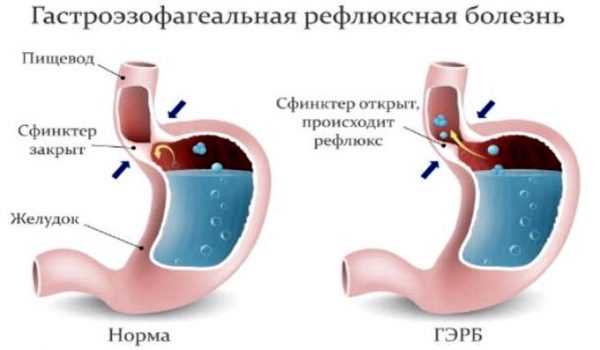 Желчь, её кислоты и соли повреждают внутреннюю оболочку органа
Желчь, её кислоты и соли повреждают внутреннюю оболочку органа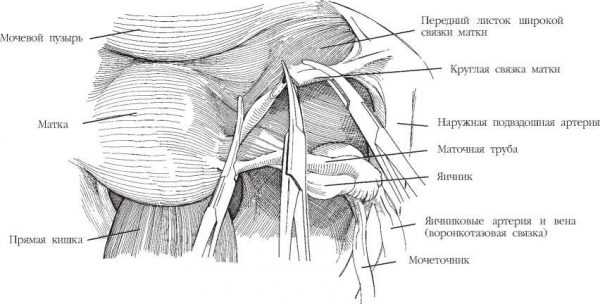 Физиологически правая связка матки короче левой и поэтому болит от перенапряжения чаще, особенно если эмбрион прикрепился с правой стороны
Физиологически правая связка матки короче левой и поэтому болит от перенапряжения чаще, особенно если эмбрион прикрепился с правой стороны